Bei vielen Menschen macht sich eine Fettleber breit, nach und nach und unbemerkt. Oft erhöht sie dabei das Risiko von Leberzirrhose und Leberkrebs. Gegensteuern können Sie mit gesunder Ernährung und regelmäßiger Bewegung.
Rund 30 Prozent der Erwachsenen in Deutschland leiden an einer nicht-alkoholischen Fettleber, weltweit sollen es 20 bis 30 Prozent sein. Die Fettleber ist die häufigste Ursache für chronische Lebererkrankungen in den USA und der Europäischen Union. Tendenz steigend: Immer mehr Menschen sind betroffen und auch Kinder haben heute bereits nicht selten eine Fettleber – in einer deutschen Studie waren es 36 Prozent der Jungen zwischen 12 und 20 Jahren [1, 2].
Die Fettleber gilt als Zivilisationskrankheit, sie geht auf den Lebensstil zurück, auf ungesunde Ernährung, zu wenig Bewegung, zu viel Alkohol. Das bedeutet aber auch: Sie haben es selbst in der Hand, Ihre Leber gesund zu halten!
Erfahren Sie in diesem Artikel, wie Sie mit veränderten Gewohnheiten dafür sorgen, dass eine Fettleber gar nicht erst entsteht. Außerdem erklären wir, wie es zu einer Fettleber kommen kann, wie Sie die ersten Symptome richtig deuten, welche Therapien möglich sind und was die Folgen einer unbehandelten Leberverfettung sein können.
Was ist eine Fettleber?
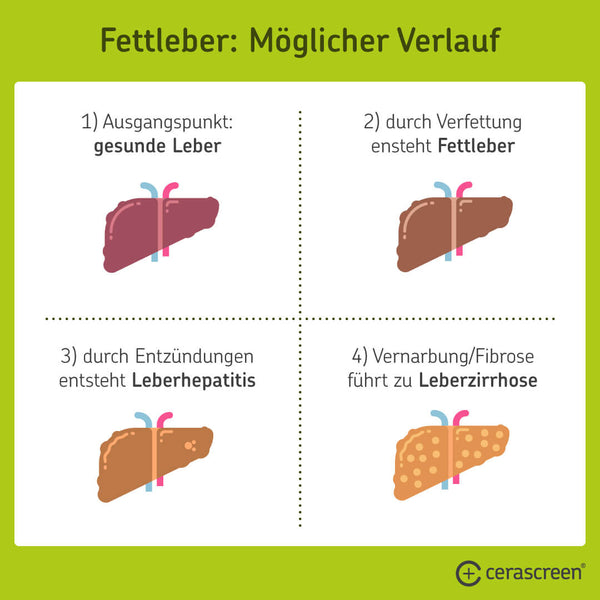
Bei einer Fettleber (Steatosis hepatis) lagert sich zu viel Fett in den Leberzellen ein, das Entgiftungsorgan besteht zu mehr als fünf bis zehn Prozent aus Fett. Bei einem schlechten Verlauf kommt es zu Entzündungen in der Leber, Ärzt*innen sprechen dann von einer Fettleberhepatitis, die wiederum zu einer Leberzirrhose führen kann, bei der Leberzellen unwiederbringlich zerstört werden [3].
Die Leber ist das größte innere Organ des Menschen. Sie ist für den Stoffwechsel und die Fettverdauung unerlässlich, produziert wichtige Proteine und speichert Glukose, Vitamine und Mineralstoffe. Gleichzeitig ist sie ein Entgiftungsorgan: Sie filtert giftige Stoffe aus dem Blut und scheidet sie aus.
Ursachen – Fettleber vorbeugen
Man unterscheidet zwei Arten der Fettleber: Die alkoholische Fettlebererkrankung ist, wie der Name schon sagt, die Folge von chronischem Alkoholismus. Für die nicht-alkoholische Fettlebererkrankung sind meist Übergewicht, ungesunde Ernährung und zu wenig Bewegung verantwortlich.
Alkohol als Ursache der Fettleber
Bei einer alkoholischen Fettleber ist die Ursache klar: jahrelanger übermäßiger Alkoholkonsum. Die Leber baut den Alkohol ab, den wir uns zuführen. Beim Abbau entstehen Fettsäuren, die bei gelegentlichem Alkoholkonsum noch problemlos abgetragen werden können. Beschäftigen wir die Leber aber ständig mit Alkohol, reichern sich die Fette nach und nach in ihr an.
Aus der Wissenschaft: Wie viel Alkohol ist noch gesund?
Wissenschaftler*innen diskutieren seit Jahrzehnten darüber, ab welchen Mengen Alkohol schädlich ist. Ist das abendliche Glas Rotwein nun gesund oder doch schon zu viel?
Geht man mit den meisten europäischen und amerikanischen Fachgesellschaften, könnte ein großes Glas Wein am Tag für eine Frau problematisch sein. Die Empfehlungen sind: Frauen sollten am Tag weniger trinken als zehn bis zwölf Gramm reinen Alkohol (0,2 bis 0,3 Liter Bier oder 0,1 bis 0,15 Liter Wein), Männer weniger als 20 bis 24 Gramm (0,5 bis 0,6 Liter Bier oder 0,25 bis 0,3 Liter Wein). Zudem sollten sowohl Männer als auch Frauen an zwei Tagen der Woche gar keinen Alkohol trinken [4–6].
Eine britische Forschendegruppe hat kürzlich die Daten von fast 600.000 Menschen untersucht und kam zu dem Schluss, dass mehr als 100 Gramm Alkohol pro Woche bereits die Lebenszeit verkürzen [7].
Ursachen der nicht-alkoholischen Fettleber
Eine ganze Reihe von Faktoren kann dazu beitragen, dass sich zu viel Fett in den Leberzellen anreichert. Die wohl wichtigste Ursache für eine nicht-alkoholischen Fettleber ist das Übergewicht [1].
Entscheidend ist vor allem unser Lebensstil: Eine ungesunde Ernährung mit viel Fett und Zucker sowie zu wenig Bewegung fördern die Verfettung der Leber. Ein solcher Lebenswandel kann einen Teufelskreis auslösen: Er fördert Typ-2-Diabetes und das sogenannte metabolische Syndrom. Beide Erkrankungen können wiederum dafür sorgen, dass die Leber weiter verfettet.
Gut zu wissen: Mit dem Begriff metabolisches Syndrom beschreiben Mediziner eine Kombination von Faktoren, die maßgeblich zum Risiko von Herz-Kreislauferkrankungen beitragen: Übergewicht, vor allem Bauchfett, sowie erhöhte Blutdruck-, Blutzucker- und Blutfettwerte [8].
Ist eine Fettleber vererbbar?
Wie so oft spielt auch die genetische Veranlagung eine Rolle: Nicht jeder ist gleich anfällig für die Leberverfettung. Manche Menschen bekommen trotz Alkohol, Bewegungsmangel und ungesunder Ernährung nie eine Fettleber [9]. Experten schätzen außerdem, dass etwa sechs Prozent der Erwachsenen, die Normalgewicht haben, trotzdem eine Fettleber entwickeln – die dann besonders schwer frühzeitig zu diagnostizieren ist [1].
Das bedeutet auch: Kamen Fälle von Fettleber in Ihrer Familie vor, achten Sie besonders auf die Risikofaktoren und lassen Sie Ihre Leber rechtzeitig untersuchen!
Krankheiten als Ursache der Fettleber
Etwas seltener sind Erkrankungen daran schuld, dass sich eine Fettleber entwickelt. Mögliche Ursachen können unter anderem sein [1]:
- Chronische Darmerkrankungen (zum Beispiel Morbus Crohn)
- Krankheiten der Leber (zum Beispiel Morbus Wilson)
- Infektion mit Hepatitis C
Wie Vitamin D der Fettleber zusammenhängt
Vitamin D spielt eine Rolle bei vielen Stoffwechsel- und Entzündungsvorgängen, auch in der Leber – und hängt unter Umständen mit der Fettleber zusammen. In Untersuchungen hatten Menschen mit Fettleber häufig einen zu niedrigen Vitamin-D-Spiegel. Außerdem neigten Betroffene mit ausgeprägtem Vitamin-D-Mangel eher zu Komplikationen wie einer Fettleberentzündung oder Fibrose. Derzeit wird untersucht, inwiefern Vitamin-D-Präparate Menschen mit Fettleber helfen könnten [10, 11].
Symptome – Fettleber erkennen
Das zusätzliche Fett in der Leber ist so tückisch, weil Betroffene es oft nicht spüren. Macht die Fettleber sich doch bemerkbar, sind die Symptome in der Regel schwer zu deuten. Typisch sind [3]:
- Müdigkeit
- Konzentrationsschwierigkeiten
- Drücken im rechten Oberbrauch
Menschen mit einer Fettleber haben häufig auch einen erhöhten Taillenumfang und Body-Mass-Index (BMI) sowie hohen Blutdruck, viele bewegen sich zu wenig und essen zu viel. Übergewicht und Fettleber bedingen sich in den meisten Fällen gegenseitig [1].
Body-Mass-Index: Der Body-Mass-Index (BMI) berechnet sich aus Ihrer Körpergröße und Ihrem Gewicht (Körpermasse in Kilogramm geteilt durch Größe in Meter zum Quadrat). Ab einem BMI von 25 oder mehr gelten Menschen als übergewichtig, ab 30 beginnt die Adipositas, also die Fettleibigkeit.
Diagnose der Fettleber
Die Fettleber kommt häufig durch Zufall ans Licht. Ärzt*innen entdecken die Verfettung dann zum Beispiel auf einem Ultraschallbild. Ultraschall ist auch das Mittel der Wahl, um einem Fettleber-Verdacht nachzugehen. Auf den Bildern erkennen Ärzte die Fettablagerungen in der Leber – und auch eventuelle Fibrosen, also Ansammlungen von Bindegewebe, die zu einer Leberzirrhose führen können.
Mögliche Folgen der Fettleber
An sich ist die Fettleber harmlos – aber sie zieht häufig Komplikationen nach sich. Bei rund jedem Dritten Betroffenen entzündet sich die Leber wegen der Verfettung, eine Fettleberhepatitis entsteht. Diese Fettleberhepatitis erhöht Studien zufolge die Gefahr von Herz-Kreislauferkrankungen, Leberkrebs und weiteren Lebererkrankungen [12, 13].
Durch Verfettung und Entzündungen können Teile der Leber nach und nach zu nutzlosem Bindegewebe vernarben. Der funktionsfähige Teil der Leber schrumpft, es kommt zur Leberzirrhose. Die Zirrhose kann auf Dauer dazu führen, dass die Leber ihrer Funktion kaum noch nachgehen kann, und im schlimmsten Fall zu einem Leberversagen. Wird nicht rechtzeitig eingegriffen, ist das Entgiftungsorgan unter Umständen nicht mehr zu retten – manchmal ist dann eine Lebertransplantation die letzte Option [3].
Therapie – Fettleber abbauen
Eine Fettleber ist heilbar! Es gibt zwar derzeit keine medikamentösen Therapien. Wenn Sie die Ursache für die Leberverfettung kennen und Ihr entgegenwirken, baut sich die Verfettung aber häufig wieder ab und die Leber kann gesund werden. In der Regel geht es dabei darum, auf Alkohol zu verzichten oder durch Ernährungsumstellung und Sport Gewicht zu verlieren. Verursachen chronische Erkrankungen der Leber oder des Darms die Verfettung, sollten Sie diese Krankheiten in Absprache mit Ihrem Arzt behandeln.
Therapie der alkoholischen Fettleber
Liegt eine alkoholische Fettleber vor, sind Betroffene meist auch alkoholkrank. Dann gilt es, den Alkoholismus zu behandeln und möglichst dauerhaft auf Alkohol zu verzichten. Das ist oft ein schwieriger und langjähriger Prozess – der unter ärztlicher und psychotherapeutischer Begleitung stattfinden sollte!
Therapie der nicht-alkoholischen Fettleber
Eine nicht-alkoholische Fettleber kann sich mit der Zeit zurückbilden. Das tut sie nicht von alleine – aber als Betroffener haben Sie es in der Hand, Ihre Leber wieder gesund werden zu lassen. Es geht dabei in den meisten Fällen darum, abzunehmen. Ärzte gehen davon aus, dass die meisten Patienten mindestens drei bis fünf Prozent ihres Gewichts verlieren müssen, damit auch das Fett in der Leber dahinschmilzt [3].
Dabei gilt, was auch sonst beim Abnehmen gilt: Entscheidend sind regelmäßige Bewegung, eine reduzierte Kalorienzufuhr und eine gesunde Ernährungsweise, die Sie auch langfristig durchhalten können. Für viele Menschen ist auch das Intervallfasten eine gute Alternative. Möglichst alle Fettleber-Patienten sollten auf Alkohol verzichten – das gilt umso mehr, wenn es schon zu Entzündungen in der Leber gekommen ist.
Genügen die üblichen Methoden nicht, um starkes Übergewicht (Adipositas mit BMI von 35 oder höher) zu reduzieren, kommen manchmal auch chirurgische Eingriffe in Frage, wie ein Magenschlauch oder ein Magenbypass [1].
Gut zu wissen: Bariatrische Chirurgie ist ein Überbegriff für chirurgische Eingriffe, mit denen Ärzt*innen Fettleibigkeit behandeln.
Vitamin E: Antioxidans gegen Fettleberentzündung
Für Patienten mit Fettleberhepatitis, also mit Entzündungen in der Leber, empfehlen amerikanische Ärzte-Leitlinien die Gabe von Vitamin-E-Präparaten. Vitamin E ist ein Antioxidans, es wirkt also oxidativem Stress in den Zellen entgegen. Dadurch kann es unter anderem Entzündungen und damit auch eine Fettleberhepatitis zurückgehen lassen. Für Diabetiker mit Fettleberhepatitis und bei Leberzirrhosen ist die Wirksamkeit von Vitamin E derzeit noch nicht erwiesen [14, 15].
Gute Nachrichten für Kaffeeliebhaber: Den deutschen Ärzte-Leitlinien zufolge können zwei bis drei Tassen Kaffee am Tag das Risiko einer nicht-alkoholischen Fettleber und einer Fettleberentzündung senken! Diese Menge Kaffee enthält auch eine unbedenkliche Menge Koffein [16].
Probiotika für die Leber
In den letzten Jahren haben Wissenschaftler*innen untersucht, wie Probiotika eine Fettleber beeinflussen. Als Probiotika bezeichnet man Lebensmittel und Präparate, die Bakterienkulturen enthalten. Sie verändern das Mikrobiom, also die Zusammensetzung der Bakterien im Darm. Dadurch können sie sich positiv auf die Darmgesundheit und wohl auch auf die Leber auswirken.
In Tierversuchen reduzierten Probiotika bei Ratten mit Fettleber unter anderem Entzündungsfaktoren im Körper und hielten eine gesunde Leberfunktion aufrecht. In anderen Untersuchungen sammelte sich bei Tieren, die mit Probiotika behandelt wurden, weniger Fett in der Leber an. Diese Ergebnisse lassen sich nicht eins zu eins auf Menschen übertragen – aber Mediziner könnten daraus in Zukunft vielleicht Therapien ableiten [17, 18].
Fettleber: Auf einen Blick
Was passiert bei einer Fettleber?
Bei einer Fettleber sammelt sich zu viel Fett in den Leberzellen an. Das kann zu Entzündungen und Vernarbungen führen, bis hin zur Leberzirrhose. Außerdem erhöht die Fettleber das Risiko von Herz-Kreislauferkrankungen, Typ-2-Diabetes und Leberkrebs.
Was sind die Ursachen?
Eine Fettleber entsteht entweder durch jahrelangen Alkoholmissbrauch, einen ungesunden Lebensstil mit schlechter Ernährung, wenig Bewegung und Übergewicht oder chronische Darm- oder Lebererkrankungen.
Welche Symptome zeigen sich bei einer Fettleber?
Eine Fettleber verursacht oft lange Zeit nur unklare Beschwerden wie Müdigkeit und ein Drücken im Oberbauch. Ärzt*innen erkennen eine Fettleber gut auf einem Ultraschallbild.
Wie wird eine Fettleber therapiert?
Wer genug Gewicht verliert, sich gesund ernährt und regelmäßig bewegt, kann so erreichen, dass sich die Fettleber wieder komplett zurückbildet. Handelt es sich um eine alkoholbedingte Fettleber, ist eine Therapie der zugrundeliegenden Alkoholerkrankung entscheidend.
Quellen
[1] Roeb, E. et al., „S2k-Leitlinie Nicht-alkoholische Fettlebererkrankungen“, [Online]. Verfügbar unter: https://www.awmf.org/uploads/tx_szleitlinien/021-025l_S25_NASH_Nicht_alkoholische_Fettlebererkrankung_2015-01.pdf.
[2] M. Blachier, H. Leleu, M. Peck-Radosavljevic, D.-C. Valla, und F. Roudot-Thoraval, „The burden of liver disease in Europe: A review of available epidemiological data“, J. Hepatol., Bd. 58, Nr. 3, S. 593–608, März 2013, doi: 10.1016/j.jhep.2012.12.005.
[3] D. Ä. G. Ärzteblatt Redaktion Deutsches, „Nichtalkoholische Fettlebererkrankung“, Deutsches Ärzteblatt, Juni 27, 2014. https://www.aerzteblatt.de/archiv/160842/Nichtalkoholische-Fettlebererkrankung (zugegriffen Dez. 13, 2018).
[4] B. für gesundheitliche Aufklärung (BZgA), „Risikoarmer Konsum“, Alkohol - Kenn dein Limit., Aug. 02, 2012. www.kenn-dein-limit.info (zugegriffen Dez. 18, 2018).
[5] John, U. et al, Deutsche Hauptstelle für Suchtfragen (Hrsg.): DHS Jahrbuch Sucht 2018. 2018.
[6] Seitz, H. und Bühringer, G., „Deutsche Hauptstelle für Suchtfragen (DHS): Empfehlungen des wissesnschaftlichen Kuratoriums der DHS zu Grenzwereten für den Konsum alkoholischer Getränke“, 2010.
[7] A. M. Wood u. a., „Risk thresholds for alcohol consumption: combined analysis of individual-participant data for 599 912 current drinkers in 83 prospective studies“, The Lancet, Bd. 391, Nr. 10129, S. 1513–1523, Apr. 2018, doi: 10.1016/S0140-6736(18)30134-X.
[8] „Was ist ein Metabolisches Syndrom? » Metabolisches Syndrom » Krankheiten » Internisten im Netz »“. https://www.internisten-im-netz.de/krankheiten/metabolisches-syndrom/was-ist-ein-metabolisches-syndrom/ (zugegriffen Jan. 09, 2019).
[9] J. B. Schwimmer u. a., „Heritability of nonalcoholic fatty liver disease“, Gastroenterology, Bd. 136, Nr. 5, S. 1585–1592, Mai 2009, doi: 10.1053/j.gastro.2009.01.050.
[10] M. Eliades und E. Spyrou, „Vitamin D: A new player in non-alcoholic fatty liver disease?“, World J. Gastroenterol. WJG, Bd. 21, Nr. 6, S. 1718–1727, Feb. 2015, doi: 10.3748/wjg.v21.i6.1718.
[11] A. Geier, „Shedding new light on vitamin D and fatty liver disease“, J. Hepatol., Bd. 55, Nr. 2, S. 273–275, Aug. 2011, doi: 10.1016/j.jhep.2010.12.026.
[12] M. Ekstedt u. a., „Long-term follow-up of patients with NAFLD and elevated liver enzymes“, Hepatology, Bd. 44, Nr. 4, S. 865–873, 2006, doi: 10.1002/hep.21327.
[13] N. Bhala u. a., „THE NATURAL HISTORY OF NONALCOHOLIC FATTY LIVER DISEASE WITH ADVANCED FIBROSIS OR CIRRHOSIS: AN INTERNATIONAL COLLABORATIVE STUDY“, Hepatol. Baltim. Md, Bd. 54, Nr. 4, S. 1208–1216, Okt. 2011, doi: 10.1002/hep.24491.
[14] A. J. Sanyal u. a., „Pioglitazone, Vitamin E, or Placebo for Nonalcoholic Steatohepatitis“, N. Engl. J. Med., Bd. 362, Nr. 18, S. 1675–1685, Mai 2010, doi: 10.1056/NEJMoa0907929.
[15] N. Chalasani u. a., „The diagnosis and management of non-alcoholic fatty liver disease: Practice Guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association“, Hepatology, Bd. 55, Nr. 6, S. 2005–2023, 2012, doi: 10.1002/hep.25762.
[16] J. W. Molloy, C. J. Calcagno, C. D. Williams, F. J. Jones, D. M. Torres, und S. A. Harrison, „Association of coffee and caffeine consumption with fatty liver disease, nonalcoholic steatohepatitis, and degree of hepatic fibrosis“, Hepatol. Baltim. Md, Bd. 55, Nr. 2, S. 429–436, Feb. 2012, doi: 10.1002/hep.24731.
[17] H. M. Al-muzafar und K. A. Amin, „Probiotic mixture improves fatty liver disease by virtue of its action on lipid profiles, leptin, and inflammatory biomarkers“, BMC Complement. Altern. Med., Bd. 17, Jan. 2017, doi: 10.1186/s12906-016-1540-z.
[18] Y.-Y. Ma, L. Li, C.-H. Yu, Z. Shen, L.-H. Chen, und Y.-M. Li, „Effects of probiotics on nonalcoholic fatty liver disease: A meta-analysis“, World J. Gastroenterol. WJG, Bd. 19, Nr. 40, S. 6911–6918, Okt. 2013, doi: 10.3748/wjg.v19.i40.6911.





